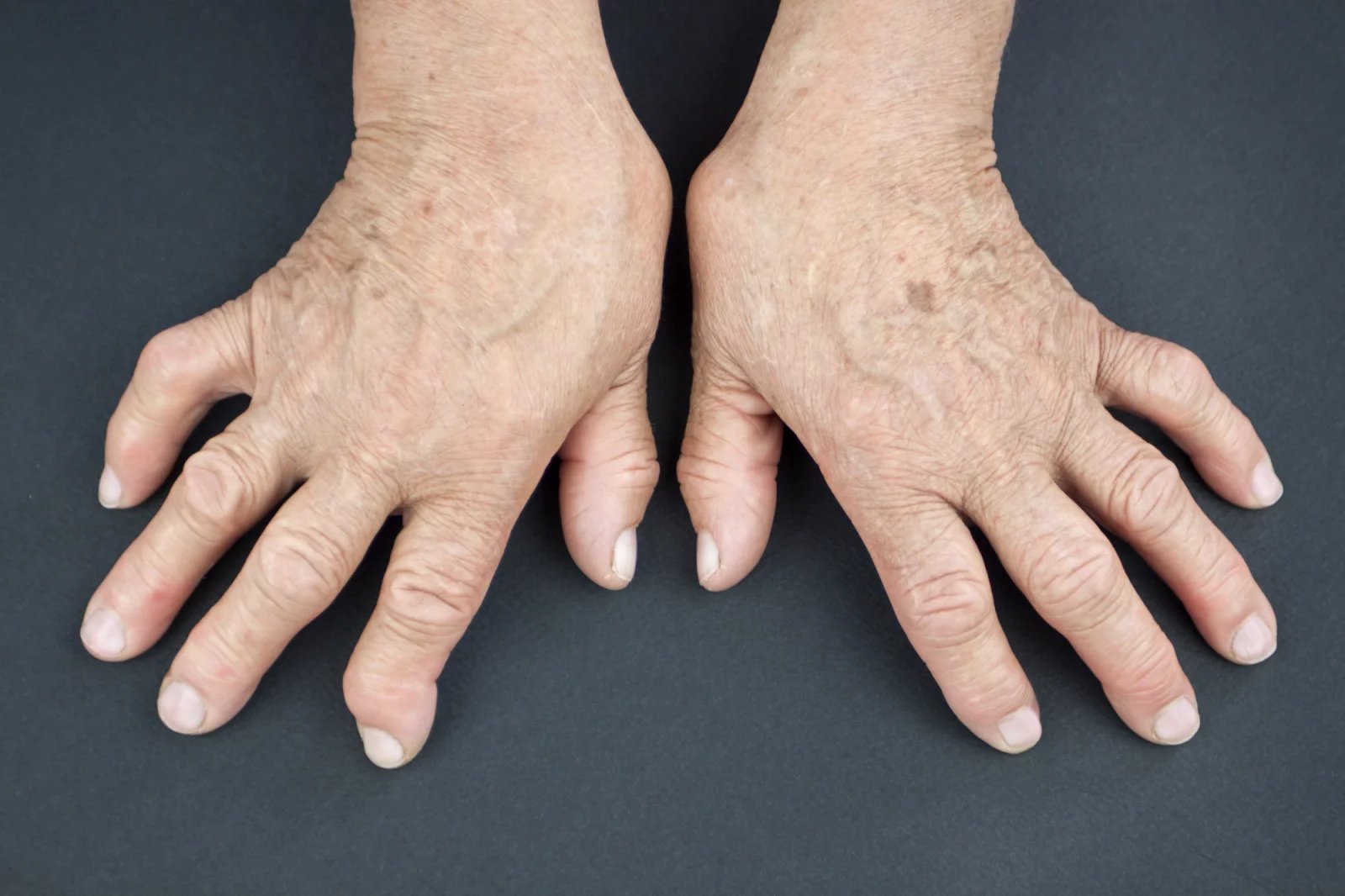
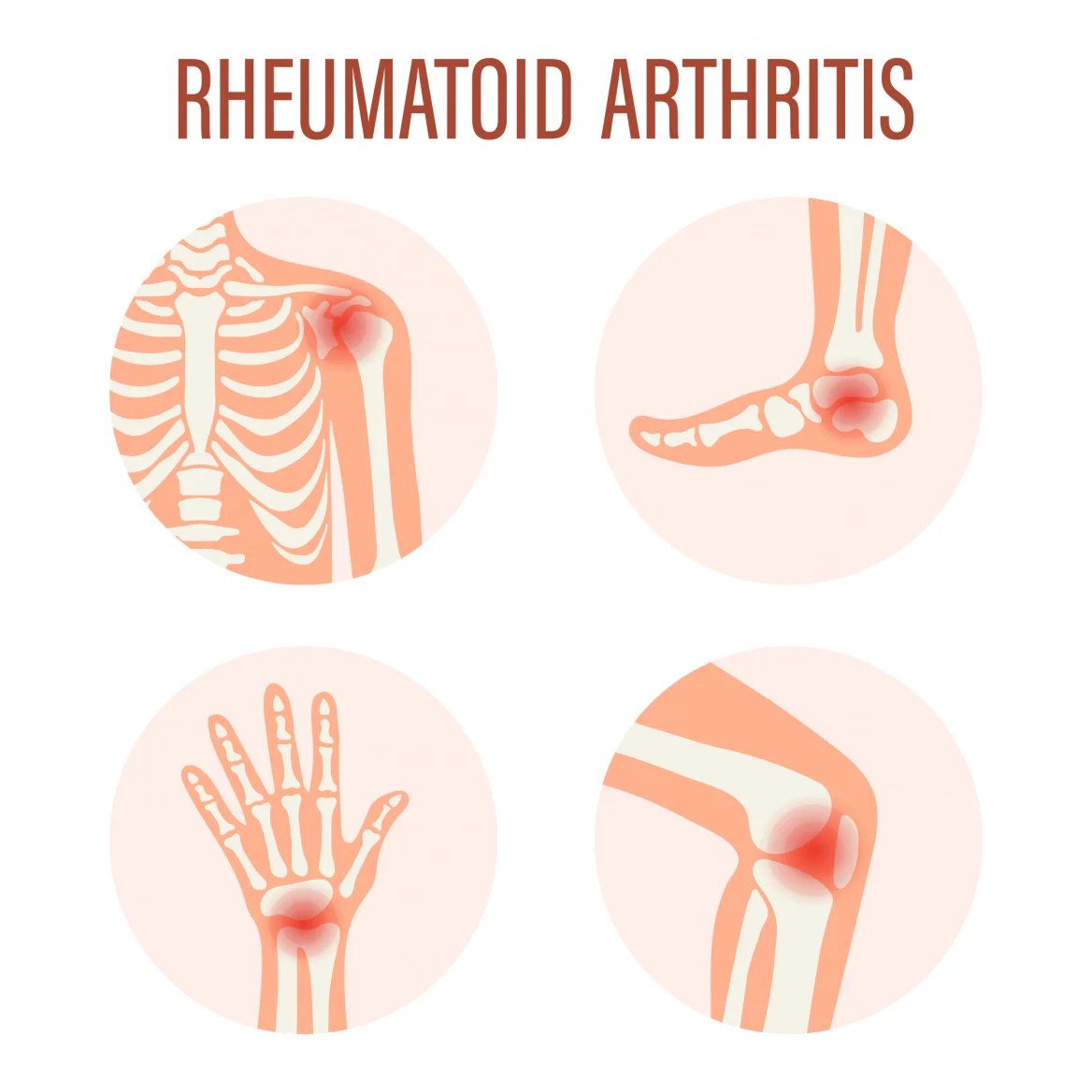
Revmatoidní artritida sice postihuje převážně klouby, ale patří mezi systémová autoimunitní onemocnění. Části pacientů mohou výraznou úlevu přinést biologické léky. Zatím je však nedostávají všichni, kterým by mohla taková terapie pomoci.
Bavíme se o revmatoidní artritidě. Lidé běžně mluví o tom, že jejich babička nebo oni sami mají revma. Je to totéž?
Pojem revma se běžně mezi laickou veřejností používá. Je takový všeobjímající, a zároveň zavádějící, neoznačuje přitom žádnou konkrétní diagnózu. Nemoc, která by se jmenovala revma, neexistuje. Lidé často pojem revma používají v souvislosti s artrózou (osteoartrózou) nebo s jinými formami artritidy, které nemusí být pro lidské zdraví tak nebezpečné.
Jak se liší artróza od revmatoidní artritidy?
Je například mnohem běžnější. Pro představu, artrózou trpí okolo dvanácti procent lidí, revmatoidní artritidu má necelé procento populace. Ovšem revmatoidní artritida má pro kvalitu života i další nemocnost člověka mnohem, mnohem závažnější důsledky, a může být dokonce příčinou předčasného úmrtí. Pro prvotní jednoduché rozlišení se dá říci, že při artróze na rozdíl od revmatoidní artritidy klouby neotékají.
Jak vypadá typický pacient s revmatoidní artritidou?
Zatímco u artrózy stoupá pravděpodobnost výskytu s věkem a lidé nad osmdesát let ji mají skoro všichni, u revmatoidní artritidy se zdá, že existuje riziková věková skupina, do které patří lidé mezi čtyřicítkou a šedesátkou. Častěji jde o ženy, což platí u většiny ostatních autoimunitních chorob. U mužů se ale riziko vzniku revmatoidní artritidy může s věkem mírně zvyšovat.
Artróza, nebo artritida?
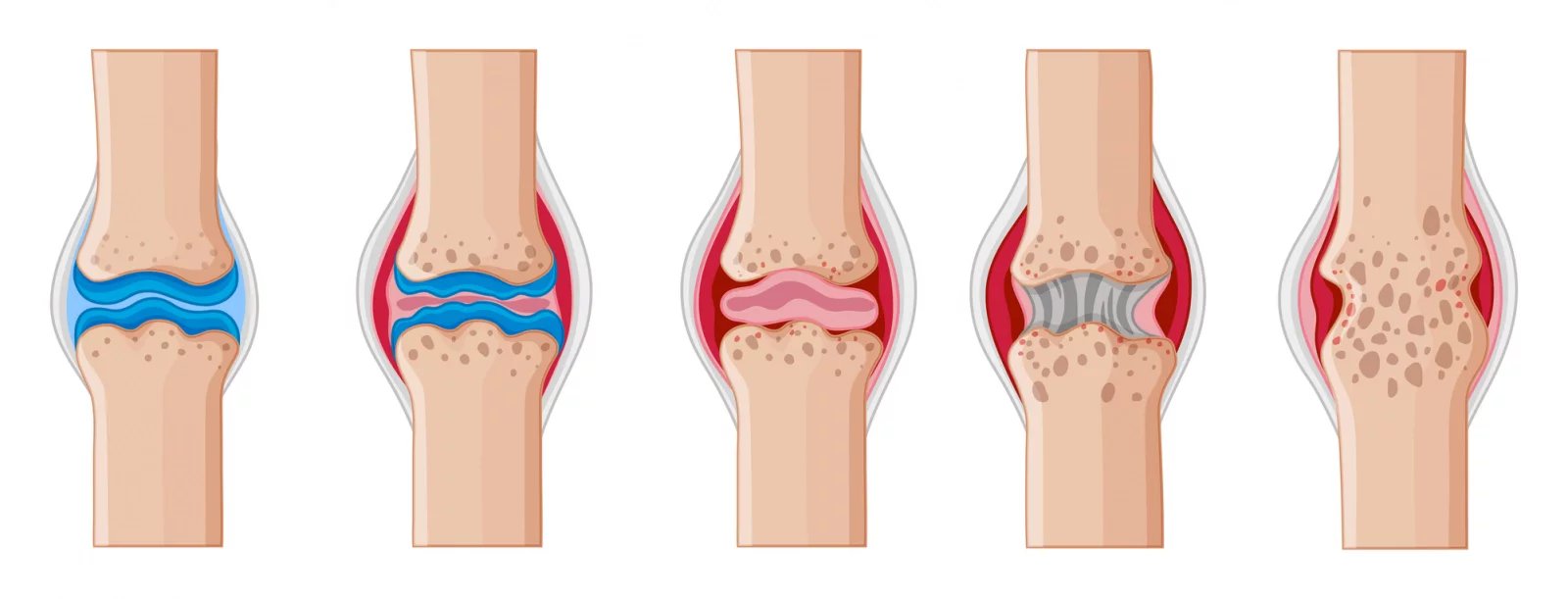
Každé z těchto kloubních onemocnění má jiný původ a také odlišný průběh. Zatímco artritida je obecně zánět kloubu, a to jak infekčního, tak neinfekčního původu, a patří sem i revmatoidní artritida, artróza označuje převážně degenerativní kloubní změny.
- Za rozvojem artrotických změn, které v různé míře postihují až 80 procent lidí, stojí obvykle nadměrné zatěžování kloubu, obezita, úraz, cukrovka a roli hraje i dědičnost.
- Infekční artritida je vyvolána viry, bakteriemi nebo jinými mikrooganismy, dnavá artritida (lidově podagra) zvýšenou hladinou kyseliny močové v krvi a revmatoidní artritida autoimunitním procesem, během kterého tělo vytváří z různých důvodů protilátky proti vlastním tkáním.
- Revmatoidní artritidu je možné léčit konvenčními léky, ale části pacientů pomáhá jen biologická léčba.
Zdroj: Revmaticke-nemoci.cz
Takže revmatoidní artritida je celková nemoc, která se nejdříve projeví na kloubech?
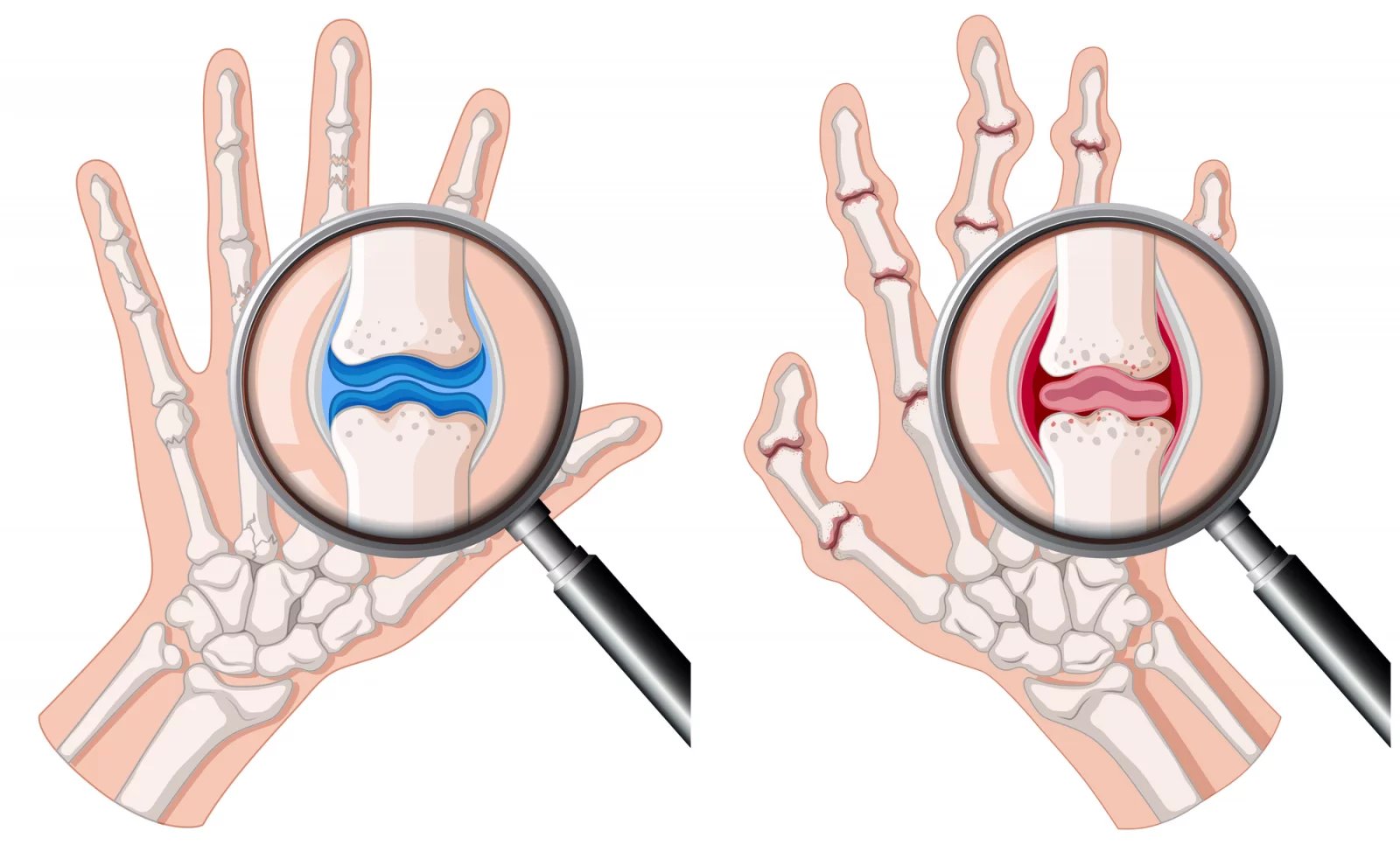
Ano, dá se to tak říci. Je důležité vědět, že to je systémové autoimunitní onemocnění a že určitou roli hraje i genetická predispozice k němu. Nemoc má progresivní charakter, v těle se postupně rozvíjí zánět a s ním spojené symptomy, jako je bolest, otok nebo ranní ztuhlost kloubů, která většinou trvá dlouhou dobu, často déle než jednu hodinu.
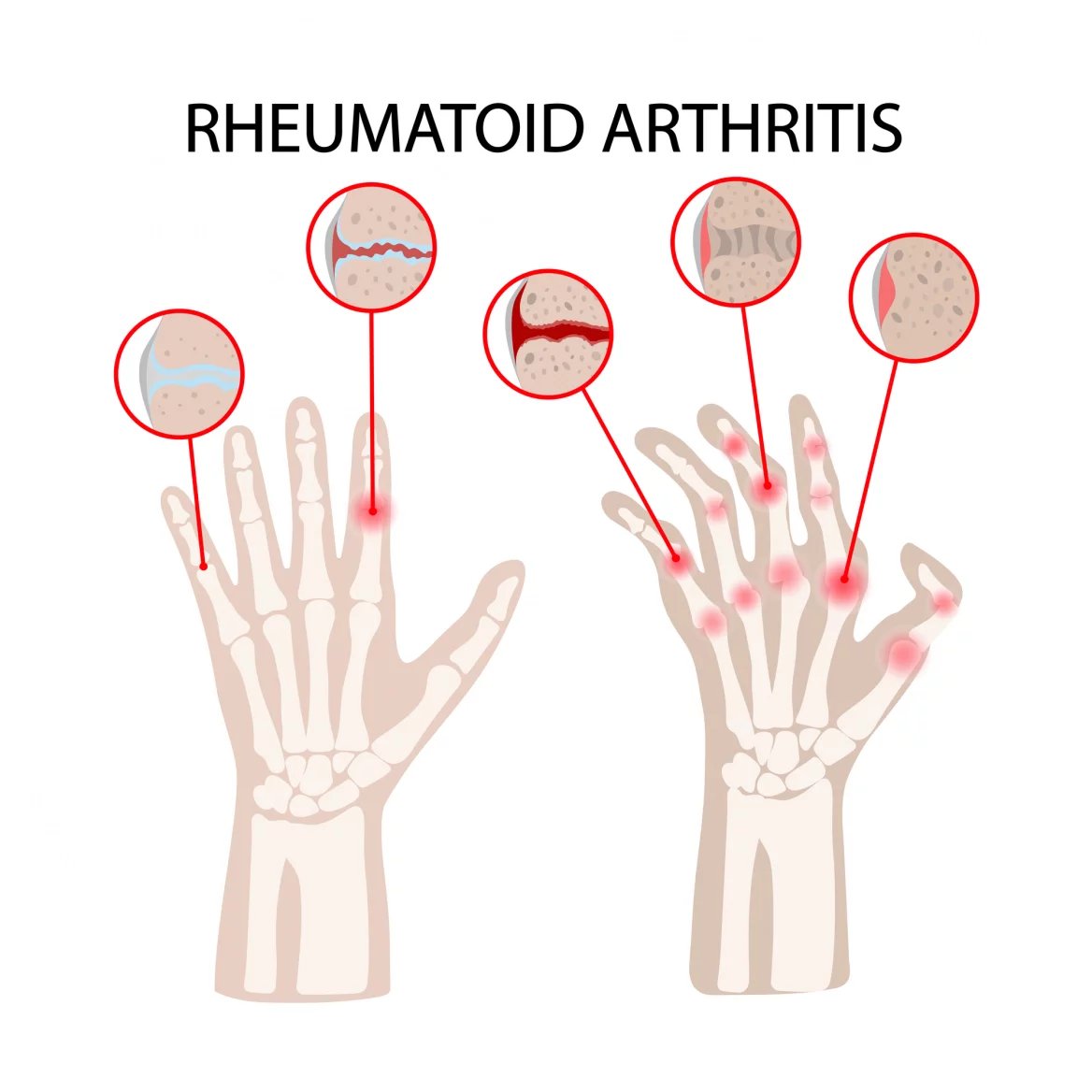
Nemoc může začít bolestí jednoho kloubu a po čase se přidávají další, až se vyvine zánět mnoha kloubů. Typicky jde o klouby na rukou a na nohou, a to symetricky na obou stranách těla. Ovšem zánět se nemusí odehrávat jen v kloubech a pohybovém aparátu, ale i v jiných tkáních a orgánech, například v oku, plicích nebo v cévách.
Může například urychlovat proces aterosklerózy. Pacienti s revmatoidní artritidou mají až o padesát procent vyšší riziko, že je postihne kardiovaskulární onemocnění, jako je infarkt, nebo mrtvice. U revmatoidní artritidy existuje dokonce i zvýšené riziko rozvoje některých onkologických onemocnění, zejména jde o nádory lymfatické tkáně, kůže nebo plic. Na rozdíl od toho artróza (označovaná též jako osetoartróza – pozn. red.) většinou nevede k systémovým důsledkům, protože to není systémové zánětlivé onemocnění.
Problém pacientům hrozí tím více, pokud se s revmatoidní artritidou neléčí, nebo se léčí neadekvátně.
Revmatoidní artritida se dá léčit biologickými léky. Dostávají tuto terapii všichni pacienti, kterým může pomoci?
Ještě té optimální dostupnosti takové léčby nedosahujeme a roli hraje více faktorů. Jedním z nich je relativní nedostatek revmatologů v České republice. Celkem jich je kolem dvou set, takže na jednoho revmatologa připadá padesát tisíc lidí, kteří mohou mít různá revmatická onemocnění.
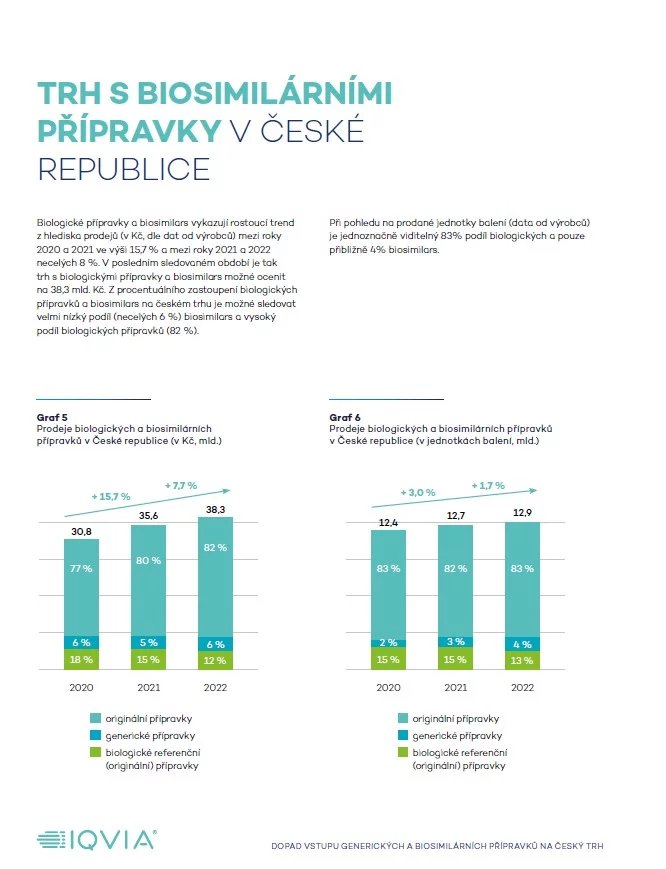
Dalším faktorem je, že ne všichni revmatologové mohou takzvané biologické chorobu modifikující léky předepisovat. Může tak činit zhruba třicet procent z nich. V České republice je asi deset procent pacientů s revmatoidní artritidou léčeno biologickou léčbou, ať už originálními, nebo tzv. biosimilárními léky, zatímco v Západní Evropě je podíl pacientů s touto léčbou zhruba dvojnásobný. Takže bychom rádi, aby i u nás mohla být tímto způsobem léčena zhruba pětina pacientů.
V České republice existuje něco přes šedesát center biologické léčby, která schválí odborná společnost a zároveň uzavřou speciální smlouvu se zdravotními pojišťovnami, které jim poskytnou určitý rozpočet na takovou léčbu, ze kterého mohou čerpat. A ten není momentálně úplně dostatečný.
Proto je dobré používat tzv.biosimilární léky, protože jsou ve srovnání s originální biologickou léčbou levnější. Vstupem biosimilárních léků na trh navíc klesne i cena originálního biologického léku, což může vést k dalším finančním úsporám v léčbě.
Co jsou to similáry
Biologická – někdy se rovněž označuje jako cílená – léčba je pro část pacientů s revmatoidní artritidou jedinou nadějí na zlepšení stavu. Má podobu kapacích infuzí nebo podkožních injekcí. Dávkování je velmi variabilní, některé léky se podávají jednou týdně, jiné až jednou za dvanáct týdnů.
Vývoj a výroba biologických léků je velmi složitá a drahá. Alternativu představují biosimilární léky, označované někdy též jako biosimilars, které jsou originálům co nejvíce podobné a mají také srovnatelný léčebný efekt, ale jsou levnější.
Proč se u biologické léčby nepoužívá označení generika, ale similáry?
Jako generikum označujeme kopii originálního konvenčního, nebo chcete-li klasického chemického léku, který vyrobí farmaceutická firma poté, co originálnímu léku vyprší jeho patentová ochrana. U biologických léků je to mnohem složitější.
Molekuly biologických léků jsou totiž mnohem větší a složitější než ty, které tvoří klasické léky. Pro představu, kdybychom molekulu chemicky vyrobeného léků zvětšili na velikost třiceti centimetrů, molekula biologického léku by byla velká jako Eiffelova věž.
Ani nejmodernější technologie momentálně nedokáží vyrobit úplně přesnou kopii biologického léku, ale umíme vyrobit lék, který mu je co nejvíce podobný a má srovnatelný nebo velmi podobný léčebný efekt a je srovnatelně bezpečný.
Předpokládám, že tohle je doloženo klinickými studiemi?
Samozřejmě. Při používání biosimilárních léků vycházíme především z medicínských dat, tedy z výsledků kvalitních klinických studií, v nichž se srovnávají vlastnosti biosimilárního léku s referenčním originálním lékem. Biosimiláry musí splňovat přísné podmínky, aby byly schváleny, což má v Evropě na starosti Evropská léková agentura.
Biosimilární a originální biologické léky se mohou při léčbě revmatických onemocnění vzájemně zaměňovat, což potvrdila i zmíněná Evropská léková agentura. Efekt léčby i její bezpečnost budou u obou léků stejné.
Říkal jste, že biologická léčba může prospět dvaceti procentům pacientů. Ostatní nemocní takovou léčbu nepotřebují, protože průběh onemocnění u nich není tak závažný?
Může to tak být. Jednak to onemocnění probíhá u každého pacienta jinak, u někoho se nemoc zhoršuje rychle, u někoho jen velmi pomalu, či se zhoršování dokonce úplně zastaví.
Stává se, že po dvou, pěti, deseti letech léčby klasickými léky – říká se jim chorobu modifikující – je pacient v remisi a je možné dávky léků snižovat. Může se dokonce stát, že se dlouhodobou remisi onemocnění podaří udržet i bez léčby. Lékař může léčbu přerušit a onemocnění se nemusí už nikdy probudit. Ale týká se to malé části, většina pacientů potřebuje léčbu celoživotní.
Dostávají pacienti, kteří to potřebují, biologickou léčbu včas?
Dříve to tak někdy nebylo, ale nedávná revize úhrad biologických léků ze strany pojišťoven mimo jiné vedla k tomu, že biologickou léčbu můžeme zahajovat i u pacientů se středně vysokou aktivitou onemocnění, nikoli jako dříve jen těm s vysokou aktivitou. Tím se rovněž zvyšuje dostupnost léčby pro pacienty.
Situaci někdy komplikuje i zdejší přísná cenová politika, kvůli níž farmaceutické firmy vstup na český trh odloží nebo na něj nakonec ani nevstoupí. Jako odborníci si myslíme, že by se přístup k úhradám takových vysoce inovativních léčivých přípravků, jako jsou biologické léky, měl v České republice změnit.
Do hry vstupuje i střevní mikrobiom
Může k rozvoji nemoci přispět i nějaká infekce prodělaná v mládí?
Nelze to s určitostí vyloučit. O roli infekce se spekuluje, ale jasné důkazy nebyly předloženy. Ale hledají se souvislosti mezi autoimunitními chorobami a lidským mikrobiomem. Tím se myslí soubor mikroorganismů, které kolonizují kůži nebo sliznice například našeho trávicího traktu.
Existuje například bakterie Porphyromonas gingivalis, která způsobuje zánět dásní zvaný parodontitida – tato bakterie je schopná chemické modifikace některých lidských bílkovin v procesu zvaném citrulinace. Citrulinované bílkoviny náš imunitní systém rozpoznává jako něco cizorodého, takže si proti nim může vytvořit určité autoprotilátky, které mohou být spouštěčem zánětlivého procesu, v tomto případě revmatoidní artritidy. Takže jistou roli tam infekce, nebo přesněji řečeno složení bakterií v trávicím traktu, hrát může.
Rizikovým faktorem je rovněž kouření cigaret. Je to jeden z jasně identifikovaných rizikových faktorů pro vznik revmatoidní artritidy. A opět to souvisí s citrulinací, protože cigaretový kouř dokáže v našich plicích tvořit právě tyto modifikované bílkoviny.
Může člověk s diagnostikovanou revmatoidní artritidou ovlivnit další průběh nemoci svým životním stylem? Co třeba kouření?
Kouření je rizikový faktor pro vznik onemocnění, ale neexistují jasné důkazy o tom, že by kouření cigaret zhoršovalo už vzniklou nemoc, stejně jako není jednoznačné, jaký vliv na nemoc má alkohol. Nicméně je prokázáno, že kouření i nadměrná konzumace alkoholu lidskému zdraví neprospívají.
Obecně se lidem se zánětlivým revmatickým onemocněním doporučuje zdravý životní styl, včetně přiměřené pohybové aktivity kvůli zachování svalové i kostní hmoty. Smysl má i racionální strava, jako optimální se jeví středomořská dieta, která má potenciální protizánětlivý efekt, protože je bohatá na omega-3 nenasycené mastné kyseliny.
Chodí lidé s příznaky revmatoidní artritidy k lékaři včas?
Pacient, který o nemoci nic netuší, samozřejmě nemusí příznaky vyhodnotit správně. Má sice typické symptomy – bolestivé a oteklé klouby na rukou –, ale návštěvu lékaře odkládá a spíše si koupí nějakou mastičku nebo si vezme tabletku na bolest, což může symptomy onemocnění dočasně zmírnit. To pak vede ke zbytečnému odkladu léčby.
Za zpoždění při stanovení správné diagnózy a zahájené adekvátní léčby mohou být zodpovědní i praktičtí lékaři, kteří neodešlou pacienta na revmatologii včas, ale i horší dostupnost revmatologické péče. Naše odborná společnost dokonce vypracovala pro praktiky doporučené postupy, kdy odeslat pacienta s podezřením na revmatoidní artritidu k revmatologickému vyšetření, ale občas se jimi neřídí.
V ideálním případě by se pacient s podezřením na revmatoidní artritidu měl dostat na revmatologii do šesti týdnů a do tří měsíců by měl dostat adekvátní léčbu.
A jak tedy může laik poznat, že jeho potíže způsobuje revmatoidní artritida a bylo by dobré ji co nejdříve začít léčit?
U artrózy nebo u nezánětlivových onemocnění kloubů obecně bývá dominujícím příznakem bolest, kdežto u artritid neboli u zánětlivých procesů bývá kromě bolesti přítomen i otok kloubu a jeho výrazná, zejména ranní ztuhlost.
Ta se nicméně může objevit i u artrózy, vždy, když se člověk po delší době začíná hýbat, takže nejen po ránu, ale i třeba po tom, co si odpoledne lehne. Často jde ale jen o prvních pár minut, o první pohyby, o první kroky. Kdežto u revmatoidní artritidy trvají potíže se ztuhlostí kloubů déle, často více než jednu hodinu, a nejintenzivnější jsou brzy ráno, v průběhu dne už se tolik neprojevují, bez ohledu na to, co člověk dělá.
Rozdíl je i v tom, kde přesně se potíže s klouby projevují. Pro revmatoidní artritidu je typické, že postihuje tzv. bazální klouby prstů rukou a nohou, které jsou v místech, kde prsty odstupují z dlaně nebo z plosky nohou.