Rakovina slinivky, vaječníků či krve, ale i svalová dystrofie či systémový lupus. To jsou příklady onemocnění, na něž cílí nově vyvíjené léky, které budou testovat také tuzemští pacienti. Jak uvádí registr lékového ústavu, loni u nich byly v Česku schválené klinické studie.
Co se dozvíte v článku
Klinických studií přitom v zemi přibývá. Podle analýzy zadané Asociací inovativního farmaceutického průmyslu (AIFP) se loni u nás testovalo nejvíce nadějných léčiv za posledních deset let. Farmaceutické firmy si přitom Českou republiku vybírají stále častěji. AIFP uvádí, že oproti roku 2021 narostl počet klinických studií v roce 2023 téměř o čtvrtinu.
Testů nadějných léků přibývá
Loni v ČR probíhalo 481 klinických studií, z toho 107 jich bylo otevřeno nově. Alespoň tedy z pohledu AIFP, jejíž členové (35 výrobců originálních léčiv) obsáhnou více než tříčtvrteční podíl na celkovém počtu klinických studií u nás.
Většina studií byla zaměřena na novou léčbu rakoviny, infekcí a onemocnění imunity. Výrazné zastoupení má také testování nadějných léčiv na srdce a cévní onemocnění.
Podle výkonného ředitele AIFP Davida Koláře v roce 2023 rostl počet studií zejména v oblasti onkologie – firmy si jich v tuzemsku zadaly o 40 procent více než v roce 2021. Zvýšení lze vidět také v oblasti onemocnění srdce a dýchacích cest, naopak v revmatologii počet výzkumných projektů postupně klesá.
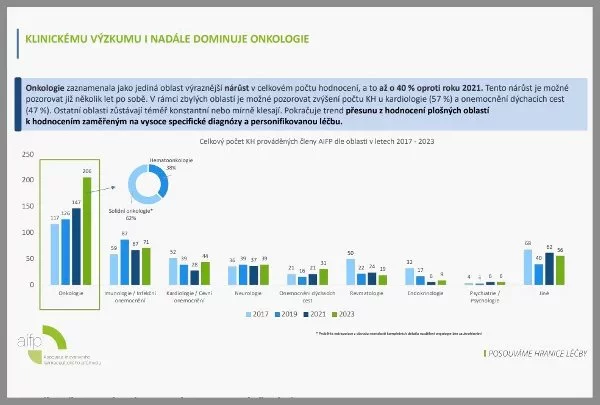
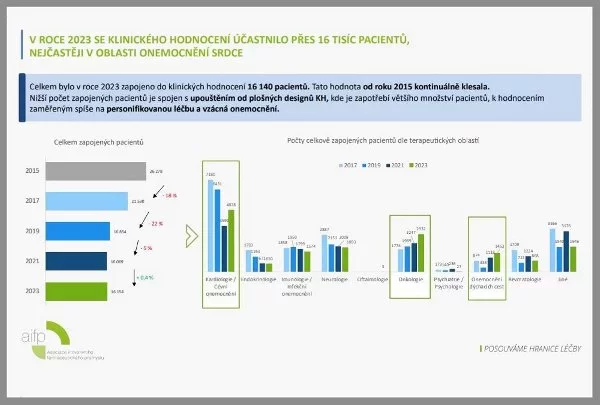
V roce 2015 probíhalo v ČR 382 studií, v roce 2017 to bylo 429, v roce 2019 jich bylo 389, v roce 2021 to bylo 396 studií a loni to bylo již 481 klinických studií, které si zadaly firmy sdružené v AIFP.
Pacientů ale firmy zapojují méně
Pro české pacienty necelá pětistovka studií znamenala, že 16 154 z nich se loni dostalo bezplatně k nadějné léčbě dříve, než je případně uvedena na trh.
Jenže zatímco počet studií u nás roste, počet do nich zapojených pacientů stagnuje nebo klesá. Vidět to jde zejména na množství těch, kteří se do studií na pozvání lékařů zapojují nově. Loni šlo o 4620 pacientů, v roce 2015 se přitom nově zapojilo 6812 pacientů.
Počty nově zapojených pacientů do klinických studií
prováděných firmami zapojenými do AIFP
- 2015 – 6812
- 2017 – 4925
- 2019 – 3952
- 2021 – 5472
- 2023 – 4620
Zdroj: AIFP
Podle předsedkyně platformy pro klinické studie AIFP Beaty Čečetkové je to dáno tím, že v minulosti v zemi byly častěji zastoupené studie zaměřené na takzvané obecné zdraví. Takové studie vyžadují vyšší počet pacientů. Protože se ale medicína stále více posouvá k personalizované léčbě, přibývá výzkumu, vývoje a klinického hodnocení, jež hledá léčbu na úzce vymezené podtypy diagnóz. Jen třeba akutní myeloidní leukémie jich má v základu deset.
Do testování takto specializovaných, nově vyvíjených léčiv se ovšem zapojují menší skupiny pacientů. Jednoduše proto, že když jednu diagnózu začnete štěpit, i početná skupina nemocných se vám začne rozpadat na poměrně malé podmnožiny.
Jak se dostat do klinické studie
Přizvat vás může jen lékař, který spolupracuje s výrobcem či firmou, již pro něj testování zajišťují.
Zjistit, zda v tuto chvíli probíhají nějaké studie, jež by pro vás byly vhodné, je možné v poradně AIFP. Stačí jen vyplnit online formulář a vyčkat na zpětnou vazbu. Pokud je pro vás některá studie vhodná, AIFP vás vás upozorní na lékaře, jenž do ní nabírá pacienty. Zájemce také od AIFP obdrží dokument pro svého ošetřujícího lékaře, který je ideální vytisknout a přinést na další prohlídku.
Studie dříve více řešily obecné zdravotní problémy, zatímco nyní jsou cílené terapie, které jsou šité pacientovi na míru. Může tedy být obtížnější se do studie dostat, šance na zlepšení zdravotního stavu se ale u zařazených pacientů zvyšuje,
říká Beata Čečetková.
Velké studie i s tisíci pacienty se prováděly třeba při hledání nové léčby na onemocnění srdce, cév nebo vakcín, naopak třeba onkologie nebo revmatologie většinou již potřebují léky pro úzké skupiny pacientů. Studie se proto mohou týkat jen pár jednotlivců. Za posunem stojí mimo jiné rozvoj genetiky a metod testování, které je dnes činí dostupnějšími.
Otázkou je, zda tento přístup nezvyšuje šanci na účast ve studii, trvající měsíce i roky, pacientům léčeným ve specializovaných centrech nebo fakultních nemocnicích.
Stáli byste o účast v klinické studii, kdybyste trpěli vážnou nemocí?
To záleží na ochotě zdravotnického pracoviště se do klinického testování zapojit. A nejen na ní. Velmi záleží také na typu onemocnění, diagnózy a protokolu klinické studie. Jsou takové, kde je možné, aby byl pacient sledovaný ambulantně, takže do nich mohou být zapojeni i ambulantní specialisté. A pak jsou studie, při kterých je potřeba dělat vysoce specializovaná vyšetření či odběry, třeba kostní dřeně. A ty nelze provádět jinde než ve specializovaných pracovištích,
vysvětluje Beata Čečetková.
Většina studií je přitom multicentrických (je do nich zařazeno více zdravotnických zařízení) a mezinárodních (kromě ČR hodnocení běží paralelně i v zahraničí). Pokud to lze, do studie se v rámci ČR snažíme zařadit všechna pracoviště, která mají kapacitu a pacienty v dané diagnóze,
dodává lékařka.
Loni u nás testovalo nadějné léky 16 154 pacientů. Z toho 4620 z nich se do klinického výzkumu zapojilo nově.
Léčba proti návratu nemoci
U onkologických onemocnění se většina (62 procent) klinických studií týká takzvaných solidních nádorů. Tedy takových, kde nádor tvoří útvar vzniklý množením zhoubných buněk. Jde třeba o nádory konkrétních orgánů. Zbylá procenta v zemi testovaných nadějných onkologických terapií se pak zaměřují na rakovinu krve.
Jedním z pracovišť, které se do klinického výzkumu zapojilo, je proto také Ústav hematologie a krevní transfuze v Praze (ÚHKT). Kromě toho si tady některé terapie vyrábí a testují sami. Třeba tím, že léčí geneticky upravenými bílými krvinkami nebo protilátkami.
V současné době máme 20 aktivních studií a v nich 70 pacientů, z toho 58 v 18 komerčních a 12 ve dvou akademických studiích,
shrnuje Jan Vydra, přednosta klinického úseku ÚHKT. Jde o látky zaměřené především na léčbu pacientů s akutními leukémiemi a myelodysplastickým syndromem nebo vrozenými poruchami krvetvorby. Mají podobu opakovaně podávaných injekcí, infuzí, tablet.
Ne všechny studie jsou zaměřené přímo na léčbu nemoci. V ÚHKT testují i možnou novou biologickou léčbu, jejímž cílem je snížit riziko návratu leukémie. Jde o udržovací léčbu, jež se dosud pacientům nepodávala a která upravuje schopnost normálně regulovat krvetvorbu v kostní dřeni,
vysvětluje Cyril Šálek, náměstek pro vzdělávání ÚHKT. Novinka má podobu tablet. Účastníci klinické studie je užívají jeden až dva roky.
Další klinické studie jsou určeny pacientům, u nichž lékaři již vyčerpali všechny současné možnosti léčby, protože rakovina krve se jim vrátila navzdory transplantaci kostní dřeně nebo ji vůbec nemohli podstoupit.
Přínos klinických zkoušek
Testování nadějných léků je přitom důležité pro lékaře, pacienty i českou ekonomiku. Do vývoje léků firmy investují miliardy korun. Jen za loňské klinické studie v ČR 25 firem zaplatilo 2,1 miliardy korun – je to především hodnota práce lidí, kteří se na zkouškách podílejí, a také hodnota léčiv, která jsou poskytována pacientům v klinickém testování bezplatně.
Skutečná studie, nebo podvod?
Občas se za klinické studie schovává i něco, co ve skutečnosti studií není. Klinické studie mají jasně daná pravidla, jež jsou v EU sjednocená. Podléhají také kontrole, aby data z nich byla reálná a ověřitelná.
V ČR musí studii povolit Státní ústav pro kontrolu léčiv, který má vůči ní také některé kontrolní pravomoci. SÚKL také zveřejňuje seznam většiny klinických studií zahájených a vedených v tuzemsku. V jeho registru je proto možné si ověřit, zda studie je skutečně tou klinickou, tedy velmi hlídanou.
Existuje ale i registr všech studií prováděných v Evropě. Spravuje jej evropská léková agentura a vyhledávat v něm je možné tady.
Pro lékaře jsou testy důležité, protože se stává součástí výzkumu a při uvádění novinek může mít jeho pracoviště díky testům náskok v informacích i třeba aplikaci a zkušenostech s nežádoucími účinky.
Pro pacienta je hodnota klinických testů dána tím, že se k léčbě dostává třeba v situaci, kdy pro něj třeba už žádná běžná léčba není. Nebo v době, kdy běžná léčba nezabírá, proto ta nově testovaná může být nadějí pro zastavení nebo přibrzdění průběhu nemoci.
To, že se pacient vyléčí nebo že se nemoc nevrátí, nelze nikdy s jistotou slíbit. Někdy ale šance, byť je třeba desetiprocentní, na přežití či vyléčení znamená pro pacienta tolik, že je ochoten podstoupit i překážky se studií spojené. Pacienti už vědí, co jsou odběry kostní dřeně, krve, mají zavedené porty, z nichž se odběry provádí, takže jsou ochotní je podstupovat i v klinických studiích,
popisuje za ÚHKT Cyril Šálek. Podle něj je zařazení do studie ale možné jen u toho, koho by testovaný lék nezatížil neadekvátně.
Profit, který studie nabízí, musí vyvažovat či převažovat nepříjemnosti, které pro pacienta studie znamená. Jde o základní princip. Bez jeho dodržení ÚHKT studii nepřijme. Stane se, že studie je příliš komplikovaná nebo eticky neakceptovatelná. Takových je ale minimum,
podotýká náměstek pro vzdělávání.
Minusy klinických zkoušek
Největší riziko nejspíš spočívá v tom, že naděje, které novinka vzbuzuje, zůstanou nenaplněné. Ačkoliv v ČR se testují především nově vyvíjené léky v třetí, tedy závěrečné fázi, neznamená to automaticky, že při testování uspějí. Navíc žádnou povinnost dodávat léky do zemí, kde je společnost testovala, výrobce nemá. Stejně jako neexistuje automatické rozhodnutí, že zdravotní pojišťovny lék uhradí, protože byl testovaný v ČR.
Podle Davida Koláře, až na výjimky, jsou v tuzemsku testované léky úspěšné a míří nakonec i na tuzemský trh. Beata Čečetková zase upozorňuje, že i když vyvíjená látka testování nedokončí, klinická studie je i tak smysluplná, protože přináší cenné poznatky. Informace, která z klinického výzkumu vzejde, i když může být negativní, je velmi důležitá, protože třeba ukazuje slepou cestu, které se příště vyhneme,
dodává.
Galerie: Jak vypadaly léky dříve
Rizikem klinických studií je také to, že pacient zkouší účinnou látku či jejich kombinaci, které zatím nejsou schválené. To znamená, že mohou přijít třeba některé očekávané i neočekávané nežádoucí účinky nebo to, že pacient musí postupovat častější vyšetření, tedy i častěji dojíždět do nemocnice, byť za některé návštěvy dostává od zadavatele studie náhradu cestovních nákladů. I proto jsou studie svázané s tím, že jejich účastníci z nich mohou kdykoliv vystoupit.
Úskalím také může být, že pokud je studie tzv. zaslepená, část pacientů nedostává účinnou látku, ale placebo. A tak i když nemocný souhlasí s léčbou a podepisuje řadu dokumentů týkající se léčby, k nově testovanému přípravku se zkraje vůbec nemusí dostat.
Je třeba také připomenout, že zejména první fáze studií jsou určeny zdravým dobrovolníkům. I na nich je občas nutné vyvíjené léčivo testovat. V takovém případě se může stát, že zdravý člověk se bude potýkat s některým nežádoucím účinkem léku, tedy potížemi, jimž by mimo studii nečelil. Na druhou stranu prvních fází studií se v Česku tradičně provádí málo – v roce 2015 to bylo sedm prvních fází studií, loni 17. Mezi testovanými novinkami jsou ale i preventivní léčiva ve formě vakcín (1,5 procenta ze všech klinických studií), které se po registraci podávají zdravým lidem.
Jako negativum může být některými pacienty vnímáno i to, že studie jsou jen pro vybrané nemocné. O zařazení pacienta rozhoduje vždy lékař. Roli hrají kritéria testování a posuzuje se i celkový zdravotní stav. Třeba v ÚHKT se do většiny z nich nemohou dostat pacienti upoutaní na lůžko či ti, kteří jsou kvůli svému zdravotnímu stavu křehcí
. Tito pacienti se novinkami mohou léčit také, potřebují-li je, ale až ve chvíli, kdy jsou registrované a k dispozici na tuzemském trhu.